关于“2020年临床执业医师医学综合笔试考试泌尿系统50大考点小结!”的内容,相信很多考生都在关注,医学教育网老师为大家精心整理了泌尿系统高频考点口诀版,详情如下:
1.镜下血尿:离心后尿沉渣镜检红细胞>3个/高倍视野。
2.肉眼血尿:1L尿中含1ml血即呈现肉眼血尿。
3.肾小球源性血尿与非肾小球源性血尿的鉴别:肾小球源性血尿特征:全程血尿、无痛性血尿、尿中无凝血,可见红细胞管型、变形红细胞为主(>70%)以及伴有其他肾小球疾病表现。非肾小球源性血尿特征:见于泌尿系统、结石、创伤及肿瘤,无红细胞管型、呈均一、形态正常红细胞。
4.尿三杯试验可以帮助判断是否为全程血尿。初段血尿提示前尿道病变,终末血尿提示膀胱颈部、三角区或后尿道损伤,全程血尿提示膀胱或其以上部位损伤。
5.蛋白尿:尿蛋白大于150mg/d,超过3.5g/d称为大量蛋白尿。

7.蛋白尿原因:
(1)肾小球性蛋白尿——内皮细胞间隙增宽——中+大分子量
(2)肾小管性蛋白尿——小分子量(β2-MG)
(3)溢出性蛋白尿——尿蛋白>1g/d,小分子量(本周蛋白)
(4)分泌性及组织性蛋白尿由于肾及泌尿道本身结构的蛋白质或其分泌排泄的蛋白质混入尿中所致。
8.急性肾小球肾炎病因:β溶血性链球菌。
9.急性肾小球肾炎:血尿、蛋白尿、水肿和高血压。
10.急性肾小球肾炎多见于链球菌感染后。多见于儿童。起病初期血清补体C3下降,于8周内渐恢复正常,对提示急性肾炎意义很大。
11.急性肾小球肾炎确诊金标准:肾脏活检。
12.急性肾小球肾炎治疗:本病以休息和对症治疗为主;青霉素抗感染治疗;不宜应用激素及细胞毒类药物。
13.急进性肾小球肾炎:血尿、进行性少尿、肌酐明显升高。
14.急进性肾小球肾炎肾活检是金标准,病理改变特征为肾小球广泛新月体形成(>50%的肾小球有新月体形成),又名新月体性肾炎。(助理不涉及)
15.慢性肾小球肾炎:血尿、蛋白尿、水肿、高血压﹥3个月。
16.慢性肾小球肾炎通常血压控制为140/90mmHg,若尿蛋白大于1g/d,130/80mmHg以下更为理想。
17.肾病综合征:①尿蛋白定量超过3.5g/d;②血浆白蛋白低于30g/L;③水肿;④高脂血症。
18.肾病综合征治疗:糖皮质激素、免疫抑制剂(环磷酰胺)。
19.IgA肾病:上感后一周内出现血尿。
20.急性肾盂肾炎:尿频、尿急、尿痛+腰痛+肾区叩击痛+白细胞管型,检查清洁中段尿培养。2周疗法,首选喹诺酮。
21.慢性肾盂肾炎:反复尿频、尿急、尿痛(时间≥6个月)+肾盂变形,检查用肾盂静脉造影。
22.急性膀胱炎:尿急、尿频、尿痛、排尿困难。目前推荐3日疗法,首选喹诺酮。
23.急性细菌性前列腺炎发病寒战和高热,尿频、尿急、尿痛,会阴部坠胀痛。常用喹诺酮类药物,疗程7天。
24.慢性细菌性前列腺炎:尿频、尿急、尿痛+尿道口“滴白”。首选红霉素、复方磺胺甲唑、多西环素等具有较强穿透力的抗菌药物。
25.肾结核多继发于肺结核。膀胱刺激征,终末血尿,抗生素无效。
26.肾自截:输尿管结核结节、溃疡及纤维化,管腔狭窄或闭塞,含结核菌的尿液不能进入膀胱,膀胱内结核病变逐渐好转或愈合,临床症状消失,尿液检查趋于正常,但患肾功能丧失,甚至全肾钙化,称为“肾自截”。
27.肾结核最有意义的检查:尿结核杆菌培养。
28.肾结核治疗:
(1)保守治疗:首先采取抗结核治疗,抗结核治疗首选HRZ。
(2)手术治疗:
1)保留肾组织的肾结核手术
①局限于肾实质表面闭合性的结核性脓肿,与肾集合系统不相通——结核病灶清除术。
②与肾盂相通,但病灶局限在病肾一极——肾部分切除术。
2)肾切除术
①肾结核破坏严重,而对侧肾正常——切除患肾。
②双侧肾结核一侧广泛破坏呈“无功能”状态,另一侧病变较轻——择期切除严重侧。
③肾结核对侧肾积水
积水肾代偿尚好者——切除无功能肾,以后再解除引起对侧肾积水的梗阻病因;
积水肾功能代偿不良——先引流肾积水,保护肾功能,再切除无功能的患肾。
3)肾造瘘术:
适用于——晚期肾结核,膀胱挛缩合并对侧肾重度积水且有尿毒症,不能接受结核肾切除者。先做积水侧肾造瘘,待肾功能有所恢复,病情缓解后再做结核肾切除术。
29.上尿路结石:主要症状疼痛、血尿。
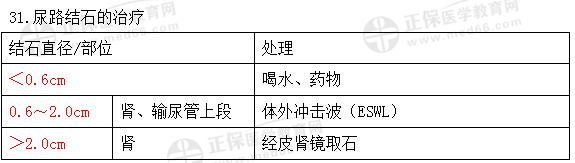
30.膀胱结石:排尿突然中断、改变体位后,症状改善。
32.泌尿、男性生殖系统肿瘤在我国最常见的为膀胱癌,其次是肾癌,前列腺癌较少见,但呈上升趋势。
33.肾癌典型三大症状:血尿、疼痛、肿块。根治性肾切除。
34.肾盂癌早期即可出现间歇无痛性肉眼血尿,伴有条形血块,IVU肾盂充盈缺损(与肾癌最大的不同),根治手术:切除患肾及全长输尿管。(助理不涉及)
35.膀胱癌为间歇性无痛性全程肉眼血尿。中老年常见。
36.小儿最常见的泌尿系肿瘤是肾母细胞瘤。(助理不涉及)
37.肾母细胞瘤:儿童、腹部包块、可伴有血尿。(助理不涉及)
38.膀胱癌治疗:尽可能保膀胱!
(1)体积较小或浅表的非浸润性肿瘤——经尿道膀胱肿瘤电切或激光切除术。
(2)体积较大、浸润较深但较局限的肿瘤——膀胱部分切除术。
(3)肿瘤较大、多发、反复发作及分化不良、浸润较深——膀胱全切术。
39.直肠指诊、经直肠超声检查和血清前列腺特异性抗原(PSA)测定是临床诊断前列腺癌的三个基本方法。前列腺癌的确诊依靠经直肠超声引导下前列腺穿刺活检。(助理不涉及)
40.前列腺癌治疗:前列腺增生手术标本中偶然发现的局限性癌T1a期,一般病灶小,细胞分化好可以不做进一步处理,严密观察随诊。局限在前列腺包膜内的癌(T1b、T2期)可行根治性前列腺切除术或根治性放疗,是治疗T1b、T2期前列腺癌的最佳方法,但仅适用于年龄较轻、能耐受手术的患者。T3、T4期前列腺癌以内分泌治疗为主,采用雄激素去除治疗如切除双侧睾丸(外科去势)。(助理不涉及)
41.睾丸肿瘤=睾丸坠胀感、肿块质硬且有沉重感。透光试验阴性。(助理不涉及)
42.肾积水:腰腹部包块、表面光滑且有波动感、腰痛或压痛。
43.老年男性常见前列腺增生。尿频夜间更常见,进行性排尿困难。
44.前列腺增生首选检查:直肠指诊。
45.前列腺增生的治疗
(1)观察等待如症状较轻,不影响生活与睡眠,一般无须治疗可观察等待,但应密切随访。
(2)药物治疗适用于尿路梗阻症状较轻者。
1)α受体拮抗剂:常用药物有特拉唑嗪。
2)5α还原酶抑制剂:常用药物有非那雄胺和度他雄胺。
(3)手术治疗
经尿道前列腺电切术(TURP),效果较确切,创伤小,适用于绝大多数前列腺增生患者。
46.骑跨伤是前尿道损伤典型的致病因素。骨盆骨折是后尿道损伤最主要原因。
50.肾衰透析指征:①急性肺水肿;
②无尿2天,或少尿4天;
③高钾血症,血钾≥6.5mmol/L;
④酸中毒:pH<7.25,二氧化碳结合力<13mmol/L;
⑤血尿素氮≥21.4mmol/L,或每日升高≥8.9mmol/L;
⑥血肌酐≥442μmol/L,或每日升高≥176.8μmol/L。
编辑推荐:
2020年国家临床执业医师机考时间/机考规则/考试流程/注意事项/答题技巧
全国2020年临床执业医师医学综合笔试考前须知/注意事项/温馨提示
2020年临床执业医师医学综合笔试全真模拟试卷第一单元150题(全)
【原创归纳】2020年临床执业医师医学综合笔试考前小抄,满满干货!
家人们!快收藏!临床执业医师考前2周速记口诀/考点1000+
2020年临床执业医师笔试考前高效刷题几百道 临门一脚 决胜医考!
以上关于“2020年临床执业医师医学综合笔试考试泌尿系统50大考点小结!”的文章由医学教育网编辑整理搜集,希望可以帮助到大家,更多的文章随时关注医学教育网!
〖医学教育网版权所有,转载务必注明出处,违者将追究法律责任〗